тромб в синусе мозга
Внутричерепной и внутрипозвоночный флебит и тромбофлебит
Тромбоз — в случае нарушения оттока венозной крови из полости черепа развивается венозный застой. Выделяют ряд причин венозного застоя. Такими причинами могут являться сердечная недостаточность, легочная недостаточность, опухоли мозга, черепно-мозговые травмы, сдавление внечерепных вен, сдавление внутричерепных вен в случае краниостеноза и водянки головного мозга, а также тромбоз мозговых вен и синусов твердой мозговой оболочки. Тромбоз мозговых вен может возникать на фоне их предшествующего воспаления – тромбофлебит.
КЛИНИЧЕСКАЯ КАРТИНА И СИМПТОМЫ
Тромбоз поверхностных вен мозга
Тромбоз поверхностных вен мозга в большинстве случаев является осложнением разнообразных патологических процессов в организме, таких, как воспаление, инфекционные заболевания, хирургические вмешательства, черепно-мозговые травмы и т.д. Иногда может являться осложнением беременности, родов, абортов. Ведущую роль в патогенезе тромбоза мозговых вен имеет патологическое изменение их стенок, нарушение свертываемости крови, замедление тока крови, что приводит к формированию тромбов. Довольно часто тромбоз мозговых вен сочетается с тромбозом синусов твердой мозговой оболочки, а также с тромбозом вен нижней конечности.
К общим инфекционным симптомам относятся повышение температуры тела, изменение в анализах крови в виде увеличения СОЭ и нейтрофильного лейкоцитоза. При исследовании спинномозговой жидкости отмечается увеличение количества белка, небольшой плеоцитоз, в некоторых случаях определяется кровь. Довольно часто первыми проявлениями болезни являются головная боль, тошнота, рвота. Может присоединяться нарушение сознания в сочетании с психомоторным возбуждением. При прогрессировании заболевания отмечается появление очаговой мозговой симптоматики. К очаговым мозговым симптомам относятся эпилептические припадки, афазия, алексия, гемианопсия, парезы и параличи конечностей и т.д.
Симптоматика тромбоза поверхностных вен объясняется тем, что на фоне нарушения оттока крови развиваются геморрагические инфаркты, локализующиеся в сером и белом веществе головного мозга. Кроме этого, наблюдаются внутримозговые и субарахноидальные кровоизлияния. В большинстве случаев тромбофлебит поверхностных вен мозга развивается в послеродовом периоде. В данном случае при исследовании цереброспинальной жидкости отмечается ее геморрагический характер.
Тромбоз глубоких вен мозга и вены Галена (большой вены мозга)
Клинически данное заболевание характеризуется особо тяжелым течением, в типичных случаях состояние больного является коматозным. При обследовании отмечаются ярко выраженные общемозговые симптомы. Стволовые и подкорковые структуры оказываются функционально неспособными. Диагностировать данное заболевание при жизни больного является крайне затруднительным. При постановке диагноза необходимо обращать внимание на появление общих локальных мозговых симптомов, возникающих на фоне тромбофлебита верхних конечностей. Мозговые симптомы могут возникать и при наличии очагов воспаления в организме, что имеет место в послеродовом периоде, при заболеваниях придаточных пазух носа, ушей и т. д. В некоторых случаях заболевание характеризуется хроническим течением на протяжении многих лет.
Тромбоз синусов твердой мозговой оболочки
Часто данная патология формируется в результате попадания инфекционного агента из расположенного рядом очага, которым может являться гнойные процессы в глазнице придаточных пазухах носа, гнойный отит, мастоидит, остеомиелит костей черепа, а также гнойное поражение волосистой части головы и лица (фурункулы, карбункулы). Распространение инфекционного агента происходит по диплоическим и мозговым венам. Тромбоз мозговых синусов может развиваться на фоне тромбофлебита вен верхних и нижних конечностей, а также малого таза. В данном случае имеет место гематогенный механизм развития заболевания.
В ряде случаев тромбоз мозговых синусов сопровождается тромбофлебитом вен сетчатки, гнойным менингитом, абсцессом головного мозга. Зачастую тромбоз мозговых синусов развивается у лиц, страдающих туберкулезом, злокачественными новообразованиями, а также другими заболеваниями, при которых развивается кахексия.
Клиническая картина тромбоза венозных синусов характеризуется повышением температуры тела, резкой головной болью, на фоне которой появляется рвота. Наблюдаются изменения крови в виде лейкоцитоза. Отмечается симптоматика, характерная для повышения внутричерепного давления. Появляются симптомы поражения черепных нервов. Больные могут быть беспокойными, возможно появление эпилептических припадков. В некоторых случаях больные, наоборот, становятся сонливыми, апатичными, вялыми. Очаговая симптоматика в каждом конкретном случае соответствует локализации пораженного венозного синуса.
Тромбоз сигмовидного синуса
Данная патология встречается наиболее часто. Обычно тромбоз данного синуса развивается как осложнение мастоидита или гнойного отита. Характерно появление головной боли, брадикардии. Иногда больные предъявляют жалобы на диплопию. Температура тела поднимается до высоких цифр, появляется озноб. Состояние больного может переходить в сопорозное или коматозное. Нарушается сознание, что проявляется бредом и возбуждением. При осмотре отмечается наклон головы в сторону патологического очага, а также отек тканей в области сосцевидного отростка. При пальпации в данной области определяется болезненность. В некоторых случаях патологический процесс может распространяться на яремные вены. В данном случае к клинической картине присоединяются симптомы поражения языкоглоточного, блуждающего и подъязычного нервов.
Тромбоз кавернозного синуса
Тромбоз кавернозного синуса в большинстве случаев развивается как следствие септического состояния при гнойных заболеваниях лица, уха, придаточных пазух носа и орбиты. При осмотре обращают внимание на появляющиеся признаки венозного застоя, такие как экзофтальм, венозная гиперемия век и их отек, отек периорбитальных тканей, хемоз, застойные явления на глазном дне, возможна атрофия зрительных нервов. Обычно возникают симптомы поражения глазодвигательных нервов, что проявляется наружной офтальмоплегией. В патологический процесс вовлекается верхняя ветвь тройничного нерва, что клинически проявляется болью и гиперестезией в области ее иннервации. Тромбоз кавернозного синуса может быть как односторонним, так и двусторонним. При двустороннем поражении патологический процесс может распространяться на расположенный рядом синус.
Тромбоз верхнего продольного синуса
Клинические проявления данного заболевания находятся в зависимости от его этиологии, от скорости формирования тромба, от его локализации в верхнем продольном синусе, от степени вовлечения в патологический процесс вен, которые в него впадают. Тромбоз данного синуса может иметь септический и асептический характер. Наиболее тяжело протекает тромбоз верхнего продольного синуса. При осмотре больного отмечается извитость вен висков, лба, темени, корня носа, а также век, что связанно с переполнением их кровью. Помимо переполнения и извитости вен отмечается отек вышеперечисленных областей. Характерным для данной патологии является появление частых носовых кровотечений. При перкуссии в парасагиттальной области отмечается болезненность. Происходит повышение внутричерепного давления, развиваются судорожные припадки. В некоторых случаях возможно появление нижней параплегии в сочетании с недержанием мочи. Вышеперечисленные симптомы складываются в общий неврологический синдром.
ЛЕЧЕНИЕ
Лечение должно производиться исключительно врачом-неврологом. Самолечение недопустимо.
Необходимым условием является санация очага инфекции, приведшего к развитию тромбоза мозговых вен и синусов. В случае тромбоза или воспаления сигмовидного синуса гнойного характера необходимо провести незамедлительное оперативное вмешательство. Объем операции включает в себя вскрытие и дренирование области первичного очага, а также вскрытие сигмовидного синуса и удаление тромба.
Если тромбоз осложняется развитием абсцесса головного мозга, который чаще всего локализуется в височной доле и в области мозжечка, необходимо произвести вскрытие и дренирование полости абсцесса. В случае лечения тромбоза кавернозного синуса для достижения положительного эффекта необходимо проводить вскрытие гнойников, локализующихся на лице, в области орбиты, придаточных пазух носа и т. д.
Тромб в синусе мозга
а) Терминология:
1. Сокращения:
• Тромбоз синусов твердой мозговой оболочки (ТС):
о Хронический тромбоз синусов твердой мозговой оболочки (хТС)
• Тромбоз вен головного мозга (ТВГМ)
2. Определение:
• Тромбическая окклюзия венозных синусов
1. Общие характеристики тромбоза синуса твердой мозговой оболочки:
• Лучший диагностический критерий:
о Гиперденсный (65-70 HU) тромб при бесконтрастной КТ
о Симптом «пустой дельты» на КТ с контрастированием, постконтрастных Т1-ВИ
• Локализация:
о Венозный синус твердой мозговой оболочки ± смежные кортикальные вены
2. КТ при тромбозе синуса твердой мозговой оболочки:
• Бесконтрастная КТ:
о Ранние визуализационные признаки часто малозаметны
о Гиперденсность венозного синуса (по сравнению с сонными артериями):
— КТ-плотность обычно > 65 HU (74 ± 9 HU при 53 ± 7 HU в норме)
— Важно различать гиперденсность вследствие наличия тромба и вследствие высокого гематокрита (Ht):
HU: Ht соотношение в области тромба 1,9 ± 0,32 при 1,33 ± 0,12 в нетромбированном сосуде
о ± гиперденсные кортикальные вены (симптом «шнура») о ± венозный инфаркт (50%):
— Кортикальное/субкортикальное петехиальное кровоизлияние, отек
— Окклюзия прямого синуса ± внутренних мозговых вен (ВМВ):
Гиподенсность, отекталамуса/базальных ганглиев
• КТ с контрастированием:
о Симптом «пустой дельты» (25-30%):
— Неконтрастированный тромб, окруженный контрастированной твердой мозговой оболочкой
о «Лохматые», неравномерно расширенные вены (коллатерали)
• КТ-ангиография/КТ-венография:
о Дефект наполнения (тромб) в венозном синусе:
— Внимание: острый тромб может быть гиперденсным, скрываясь на фоне контраста на постконтрастных компьютерных томограммах/КТ-венограммах:
Всегда проводите бесконтрастную КТ для сравнения
3. МРТ при тромбозе синуса твердой мозговой оболочки:
• Т1-ВИ:
о Острый тромбоз: тромб изоинтенсивен мозговой ткани
о Подострый тромбоз: тромб гиперинтенсивен
о Хронический тромбоз: тромб изоинтенсивен
о Нормальные вариации кровотока в синусах твердой мозговой оболочки могут имитировать тромбоз; методы сосудистой визуализации (КТ- или МР-венография) более надежны в подтверждении на подозрение ТС
• Т2-ВИ:
о Острый тромбоз: тромб гипоинтенсивен:
— Внимание: гипоинтенсивный тромб может имитировать нормальную потерю сигнала за счет эффекта потока
о Подострый тромбоз: тромб гиперинтенсивен
о Хронический тромб: тромб гиперинтенсивен:
— Давний тромб венозного синуса в конечном итоге становится изоинтенсивным
о Венозный инфаркт: масс-эффект со смешанным гипо-/гиперинтенсивным сигналом от прилежащей паренхимы
• PD-ВИ:
о Отсутствие нормальной потери сигнала за счет эффекта потока
о Более чувствительная, чем Т2-ВИ, последовательность
• FLAIR:
о Вариабельный сигнал от тромба
о Повышение сигнала при венозной ишемии/инфаркте
• Т2* GRE:
о Гипоинтенсивный тромб в виде участка «выцветания» изображения
о ± гипоинтенсивное петехиальное кровоизлияние
• ДВИ:
о В 40% случаев наблюдается гиперинтенсивный сигнал от тромба, окклюзирующего сосуд (как правило, обусловлен эффектом Т2 «просвечивания»)
о Изменения паренхимы на ДВИ/картах ИКД вариабельны, гетерогенны:
— «Смесь» вазогенного и цитотоксического отека:
Цитотоксический отек может предшествовать вазогенному
Изменения паренхимы могут быть обратимыми
• Постконтрастные Т1-ВИ:
о Острый, подострый ТС: контрастирование твердой мозговой оболочки, отсутствие контрастирования тромба (симптом «пустой дельты»):
о хТС: старый тромб может контрастироваться:
— Организация (фиброзная ткань) ± реканализация:
Потенциальная причина ложноотрицательной интерпретации изменений
— Ищите «мохнатые» сосуды
• МР-венография:
о 2D TOF или контрастная МР-венография о Отсутствие кровотока в окклюзированном венозном синусе на 2D TOF МР-венограммах:
— «Потертость» или «лохматость» венозного синуса
— Аномальные коллатерали (например, расширение медуллярных вен)
о Гиперинтенсивный на Т1-ВИ (подострый) тромб может имитировать сигнал от потока на МР-венографии; оценивайте стандартные последовательности, исходные изображения для исключения артефактов:
— Потенциальная причина ложноотрицательных результатов МР-венографии
о Участки прерывания потока на MIP-изображениях должны быть исследованы на исходных изображениях для исключения вариантов гипоплазии венозных синусов, в частности, поперечных и сигмовидных:
— Потенциальный источник ложноположительной интерпретации изменений на MIP-изображениях
о МР-венография с контрастированием позволяет визуализировать тромб, мелкие детали вен, коллатерали намного лучше, чем 2D TOF
о Фазово-контрастная МР-венография не ограничивается гиперинтенсивным сигналом от тромба на Т1-ВИ
• На SWI визуализируется участок «выцветания» изображения, соответствующий тромбу:
о Внимание: кортикальные и глубокие вены в норме гилоинтен-сивны (дезоксигемоглобин)
о Выполните поиск выраженных медуллярных вен (медленный коллатеральный кровоток по ним, отмечается в некоторых случаях тромбоза синуса твердой мозговой оболочки (ТС))
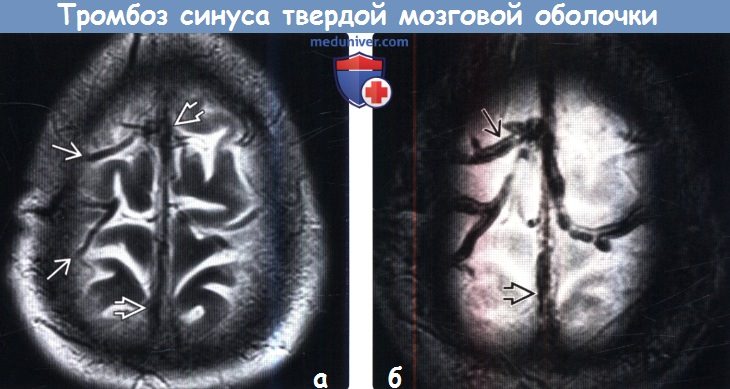
(б) MPT, Т2* GRE, аксиальный срез: у этого же пациента определяются участки «выцветания» изображения, соответствующие тромбам в просветах верхнего сагиттального синуса и кортикальных вен. Острый тромбоз может имитировать нормальную потерю сигнала за счет эффекта потока на Т2-ВИ, но изображения, взвешенные по неоднородности магнитного поля (GRE или SWI), позволяют легко визуализировать тромбы в просветах сосудов.
4. Ангиография:
• Окклюзия пораженного синуса твердой мозговой оболочки
• Медленный кровоток по свободным кортикальным венам
• Развитие коллатерального венозного дренажа
в) Дифференциальный диагноз тромбоза синуса твердой мозговой оболочки:
1. Нормальные сосудистые структуры:
• Артерии, вены в норме слегка гиперденсны на бесконтрастных компьютерных томограммах
2. Высокий уровень гематокрита:
• Часто наблюдается у новорожденных (низкая плотность мозговой ткани, физиологическая полицитемия)
• Истинная полицитемия (как артерии, так и вены одинаково гиперденсны)
3. Гипоплазия/аплазия венозных синусов:
• Врожденная гипоплазия/аплазия поперечного синуса:
о Участки прерывания потока по поперечному синусу (31 %); недоминирующий синус
о Доминантный правый поперечный синус (59%), левый (25%), кодоминантные (16%)
• Высокое расщепление намета мозжечка
4. «Гигантские» арахноидальные грануляции:
• Округлая/овоидная форма дефекта (тромб обычно имеет вытянутую линейную форму)
• Ликворная денсность/интенсивность
• Является нормой в 24% случаев при КТ с контрастированием, в 13% случаев при МРТ:
о Поперечный синус является наиболее частой локализацией при диагностической визуализации, левый > правый
о Верхний сагиттальный синус является наиболее частой локализацией арахноидальных грануляций при гистологическом исследовании (боковые лакуны, не очень хорошо видны методами визуализации)
5. Острая субдуральная гематома:
• Наслоения крови на намет мозжечка могут имитировать тромбоз поперечных синусов
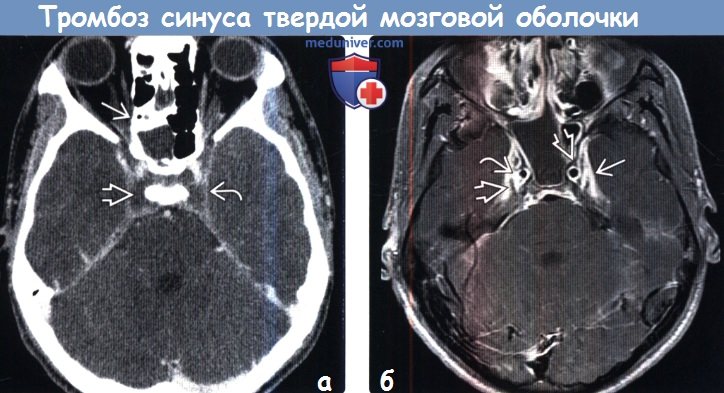
(б) МРТ, постконтрастные Т1-ВИ, режим подавления сигнала от жира: у того же пациента определяется неконтрастируемый тромб, окруженный контрастированной твердой мозговой оболочкой, образующей стенки синуса и септы. У пациентов с тромбозом пещеристого синуса практически всегда отмечаются головные боли, параличи черепных нервов и сфеноидит.
1. Общие характеристики тромбоза синуса твердой мозговой оболочки:
• Этиология:
о Широкий спектр предрасполагающих состояний:
— Травма, инфекция, воспаление
— Беременность, оральные контрацептивы
— Метаболические нарушения (обезвоживание, тиреотоксикоз, цирроз печени)
— Гематологические нарушения (коагулопатии)
— Коллагеновые сосудистые заболевания (АФС)
— Васкулит (болезнь Бехчета)
о Наиболее частый характер поражения:
— Формирование тромба в венозном синусе
— Распространение тромба в кортикальные вены
— Затруднение венозного дренажа, повышение венозного давления
— Нарушение проходимости гематоэнцефалического барьера с формированием вазогенного отека, кровоизлияния
— Венозный инфаркт с цитотоксическим отеком
• Генетика:
о Резистентность к активированному протеину С (обычно вследствие мутации Лейден фактора V): наиболее частая причина спорадических ТВГМ
о Дефицит протеина S
о Мутация гена протромбина (II фактор)
• Ассоциированные аномалии:
о Дуральная артериовенозная фистула; венозная окклюзия может являться этиологическим фактором
2. Стадирование и классификация тромбоза синуса твердой мозговой оболочки:
• Классификация венозной ишемии:
о Тип 1: аномалии отсутствуют
о Тип 2: гиперинтенсивный на Т2-ВИ/FLAIR сигнал; нет контрастирования
о Тип 3: гиперинтенсивный на T2-B14/FLAIR сигнал; контрастирование
о Тип 4: кровоизлияние или венозный инфаркт
3. Макроскопические и хирургические особенности:
• Окклюзия синуса тромбом, его «раздутие»
• Тромбирование смежных кортикальных вен
• Отек смежной коры головного мозга; петехиальное кровоизлияние
4. Микроскопия:
• Тромбоз вен, пролиферация фиброзной ткани в хроническом тромбе
д) Клиническая картина:
1. Проявления тромбоза синуса твердой мозговой оболочки:
• Наиболее частые признаки/симптомы:
о Постановка клинического диагноза часто затруднительна:
— Наиболее частый симптом = головная боль
— Другие симптомы = тошнота, рвота ± неврологический дефицит
2. Демография:
• Возраст:
о Может развиться в любом возрасте
• Пол:
о Ж > М
• Эпидемиология:
о Венозный инсульт составляет 1 % от всех острых инсультов
3. Течение и прогноз:
• Клиническое течение чрезвычайно вариабельно: от бессимптомного до комы, смерти:
о Прогрессирование в венозный инфаркт может наблюдаться в 50% случаев
о Возможен летальный исход при тяжелом отеке мозга, дислокационном синдроме
е) Диагностическая памятка. Обратите внимание:
• Рассмотрите возможность проведения ангиографии пациенту с подозрением на хронический тромбоз синуса твердой мозговой оболочки (ТС)
• Следует отличать дефект наполнения венозного синуса от арахноидальной грануляции
ж) Список литературы:
Редактор: Искандер Милевски. Дата публикации: 22.3.2019
Удаление тромбов из артерий головного мозга
Кратко о методе лечения

Существует несколько вариантов проведения процедуры:
— Аспирационная тромбэктомия. Во время операции делают микроразрез, через который вводят специальный катетер. По нему под давлением в пораженный сосуд поступает физраствор. Тромб под действием раствора и соли размягчается, делится на кусочки и аспирируется (отсасывается) при помощи шприца. Благодаря такому методу уменьшается количество травм внутренних стенок сосудов.
— Чрезкожная механическая тромбэктомия. Катетер со стентом вводят через большую артерию. С помощью стента тромб захватывают и извлекают через разрез в сосуде. Именно этот метод чаще всего используется при лечении инсульта, вызванного закупоркой сосудов головного мозга.
Показания и противопоказания к методу лечения
Из-за закупорки артерий, что снабжают мозг кислородом, развивается ишемический инсульт. В тканях мозга возникает дефицит глюкозы и наступает гипоксия.
Внутрисосудистая тромбэктомия должна быть выполнена как можно раньше после установления показаний к ее проведению. У пациентов с ишемическим инсультом, вызванным окклюзией крупной артерии мозга, процедура проводится в течение 6 часов от возникновения симптомов. Безопасность и эффективность тромбэктомии за пределами этих 6 часов ещё изучается.
Решение о выполнении внутрисосудистого вмешательства при ишемическом инсульте принимается после диагностического обследования.
Подготовка к лечению
Перед удалением тромба проводится ряд диагностических процедур и забор крови.
Следует сообщить обо всех принимаемых лекарствах, включая травяные сборы, а также о наличии аллергии.
За несколько дней до процедуры следует прекратить прием аспирина и других препаратов, разжижающих кровь, а также нестероидных противовоспалительных средств.
За несколько часов до процедуры (обычно с вечера) следует прекратить прием пищи и жидкостей.
Обезболивание при лечении
Операцию проводят под общим наркозом, хотя следует отметить что выбор метода анестезии подбирается индивидуально. Внутрисосудистые вмешательства при ишемическом инсульте могут проводиться как под общей анестезией, так и в условиях седации. Выбор метода зависит от того, какая тактика применяется в той или иной клинике. Общая анестезия имеет ряд преимуществ, это связано с отсутствием двигательной функции у пациента, что делает работу хирурга более комфортной.
Как проходит метод лечения
Удаление тромбов в современных клиниках контролируется КТ-ангиографией. С её помощью можно очень точно определить локализацию кровяного сгустка и спланировать ход операции.
В последнее время для удаления тромбов из артерий головного мозга чаще применяется метод чрескожной механической тромбэктомии. В бедренную артерию в паху вводится катетер-проводник, который затем (визуально контролируемый с помощью компьютерной томографии) проводиться к месту закупорки.
Катетер несет специальный стент, находящийся в сложенном виде. Проходя через тромб стент распрямляется и захватывает его. Захваченный стентом тромб извлекают через микроразрез в артерии. Если тромбэктомия по каким-либо причинам невозможна (например, если тромб расположен в артериальном ответвлении), проводят тромболизис.
Это метод позволяет восстановить кровоснабжение тканей головного мозга быстрее, чем с помощью антикоагулянтной терапии.
Возможные осложнения при лечении
Прогноз после метода лечения
Тромбэктомия, при грамотном проведении квалифицированными специалистами, имеет положительный результат в 90% случаев, но очень важно, чтобы она проводилась своевременно.
Считается, что состояние поврежденных участков мозга зависит от снабжения кровью мелкими артериями больше, чем от времени, которое прошло с момента закупорки крупного сосуда. Именно поэтому у пациентов своевременно прошедших тромбэктомию наблюдается столь положительная динамика.
Диагностика тромбоза мозговых вен и венозных синусов
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Тромбоз мозговых вен и венозных синусов является редким заболеванием, на долю которого приходится менее 1% всех случаев инсульта. Наиболее частым и нередко самым ранним симптомом тромбоза церебральных вен и синусов является головная боль. Диагностику заболевания существенно затрудняют отсутствие особенных характеристик этой боли и возможное отсутствие других неврологических проявлений. В связи с этим головная боль нередко является единственной жалобой пациентов с тромбозом церебральных венозных синусов. Из-за вариабельности клинических симптомов, часто подострого или медленного развития, заболевание поздно диагностируется или вообще остается нераспознанным. Наиболее часто встречается тромбоз верхнего сагиттального, латерального и поперечного синусов. В 2/3 случаев наблюдается тромбоз нескольких церебральных вен. В данной работе представлены анатомические особенности строения венозной системы головного мозга, вопросы этиологии, патогенеза, клинической картины, диагностики и лечения тромбоза мозговых вен и венозных синусов.
Приведены истории болезни трех больных, находившихся в разное время во втором неврологическом отделении Научного центр неврологии с диагнозом «тромбоз мозговых синусов», демонстрирующие современные возможности диагностики и лечения нарушений венозного кровообращения.
Ключевые слова: тромбоз венозных синусов, тромбоз церебральных вен, головная боль, диагностика, антикоагулянты.
Для цитирования: Максимова М.Ю., Дубовицкая Ю.И., Брюхов В.В., Кротенкова М.В. Диагностика тромбоза мозговых вен и венозных синусов. РМЖ. 2017;21:1595-1601.
Diagnosis of cerebral veins and venous sinuses thrombosis
Maksimova M.Yu., Dubovitskaya Yu.I., Bryukhov V.V., Krotenkovа M.V.
Scientific Center of Neurology, Moscow
Thrombosis of cerebral veins and venous sinuses is a rare disease, which accounts for less than 1% of all cases of stroke. The most frequent and often early symptom of thrombosis of cerebral veins and sinuses is a headache. Diagnosis of the disease is greatly hampered by the lack of specific characteristics of this pain and the possible absence of other neurological manifestations. In this regard, headache is often the only complaint of patients with thrombosis of cerebral venous sinuses. Due to the variability of clinical symptoms, often subacute or slow development, the disease is diagnosed late or remains unrecognized. The thrombosis of the upper sagittal, lateral and transverse sinuses is the most common problem. Thrombosis of several cerebral veins is observed in 2/3 of cases. This work presents anatomical features of the structure of the venous system of the brain, the issues of etiology, pathogenesis, clinical picture, diagnosis and treatment of thrombosis of cerebral veins and venous sinuses.
The article presents three histories of the patients who received treatment in the second neurological department of the Scientific Center of Neurology at different time with a diagnosis of «thrombosis of the venous sinuses», demonstrating the modern possibilities of diagnosis and treatment of venous circulation disorders.
Key words: thrombosis of venous sinuses, cerebral vein thrombosis, headache, diagnostics, anticoagulants.
For citation: Maksimova M.Yu., Dubovitskaya Yu.I., Bryukhov V.V., Krotenkova M.V. Diagnosis of cerebral veins and venous sinuses thrombosis // RMJ. 2017. № 21. P. 1595–1601.
Отражены вопросы диагностики тромбоза мозговых вен и венозных синусов
Введение
Анатомические особенности строения венозной системы головного мозга
Клиническая картина и диагностика тромбоза мозговых вен и венозных синусов
Лечение
Клинический случай 1.
Клинический случай 2.
Больная М., 36 лет. Поступила в НЦН с жалобами на интенсивную головную боль, пульсирующий шум в правом ухе.Анамнез жизни: с юности повторяются приступы мигрени без ауры. Длительное время принимала эстрогеносодержащие контрацептивы.
Анамнез заболевания: 11.08.2009 внезапно развилась интенсивная головная боль, по характеру отличная от мигрени, анальгетиками не купировалась. Позже присоединились пульсирующий шум в правом ухе, ощущение тяжести в голове, тошнота, пошатывание при ходьбе, слабость. 21.08.2009 госпитализирована в НЦН.
При осмотре: общемозговой, менингеальной и очаговой симптоматики не выявлено.
Дополнительные методы исследования: волчаночный антикоагулянт – 1,15% отрицательный. Антитела к кардиолипинам IgG – 30 Ед/мл (норма – до 10 Ед/мл). При повторном исследовании в Центре ревматологии через 3 мес. – 10 Ед/мл (норма). Гомоцистеин – 11 мкмоль/л (норма – до 15 мкмоль/л). Коагулограмма – без особенностей. Факторы свертывания крови – без патологии. Анализ крови на тромбофилические мутации – отрицательный.
Инструментальные методы исследования: при проведении стандартных КТ и МРТ патологии не было выявлено. При выполнении контрастной КТ-ангиографии обнаружено отсутствие сигнала от кровотока по правому сигмовидному синусу (рис. 6). Диагностирован тромбоз правого сигмовидного синуса. 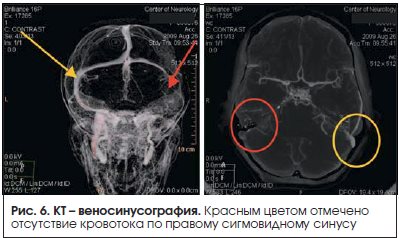
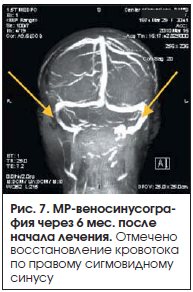
Больной была проведена следующая терапия: надропарин кальция 0,6 мл подкожно 2 р./сут, с переходом на варфарин и достижением МНО 2–3 (6 мес.), аминофиллин, комбинированный препарат, содержащий дигидроэргокристин, эскулин и рутозид. В связи с повторными приступами головной боли были назначены пропранолол и антидепрессанты группы селективного ингибирования обратного захвата серотонина. На фоне лекарственной терапии головная боль регрессировала. Через 6 мес. при проведении контрольного исследования (МР-веносинусография) отмечено восстановление кровотока по правому сигмовидному синусу (рис. 7). Терапия антикоагулянтами продолжалась 6 мес.
Клинический случай 3.
Заключение
Только для зарегистрированных пользователей