дренаж по арендту что это
Дренаж по арендту что это
Стандартная процедура отведения состоит во введении катетера в один из боковых желудочков.
Наружные дренажи при гидроцефалии. В экстренных ситуациях или при сопутствующей инфекции вентрикулярный катетер выводят наружу. Это позволяет контролировать отток ликвора, напрямую измерять ВЧД, брать пробы для микробиологии и проводить внутрижелудочковое введение лекарственных препаратов (антибиотиков).
Наружные дренажи используются также интраоперативио при вмешательствах на задней черепной ямке, так как контролируемый дренаж СМЖ может облегчить хирургический доступ.
Люмбальные дренажи устанавливают перед краниотомией и операциями на гипофизе, особенно в случаях, когда предполагается сложный доступ.
Вентрикулярные шунты (ВШ) при гидроцефалии. Для длительного контроля ВЧД вентрикулярный катетер подсоединяется к одностороннему клапану, который, в свою очередь, пропускает ликвор во внутренний катетер. Конечным пунктом для СМЖ обычно является брюшная полость (вентрикуло-перитонеальный шунт) или плевральная полость (чаще у детей), реже предсердие (вентрикуло-атриальный шунт).
Доступ к желудочку осуществляется через трепанационное отверстие, расположенное в лобной или теменно-затылочной области. Клапан располагается подкожно или сразу ниже трепанационного отверстия.
Дистальный катетер располагается под кожей шеи, грудной клетки и верхней части живота до места разреза брюшной стенки, где через небольшой лапаротомический разрез катетер погружается в брюшную полость. Для проведения катетера под кожей используется металлический туннельный «направитель» шунта.
Клапаны с односторонней пропускной способностью весьма разнообразны по форме, обычно связанной с давлением, необходимым для открытия (например, клапаны высокого/среднего/низкого давления). Применяют также программируемые клапаны, с помощью которых можно снаружи изменять пропускное давление электромагнитом после установки шунта.
Люмбоперитонеальные шунты (ЛПШ) при гидроцефалии. ЛПШ применяются у пациентов, с неработающими ВПШ или анатомически сложной установкой, а также некоторым молодым пациентам, желающим избежать тяжелых осложнений интракраниалыюго вмешательства.
Через небольшой спинальный доступ катетер с помощью иглы Туохи, проводится в люмбальный мешок. Дистальный конец катетера, как и при ВШ, проводится в брюшную полость и размещается интраперитонеально.
Предоперационная оценка при гидроцефалии:
• Вне зависимости от клинической картины принято считать, что ВЧД повышено у всех пациентов, которым требуется шунтирование. У некоторых оно будет снижено, у других может оказаться нормальным.
• Необходимо тщательно оценить предоперационный неврологический статус, например, по ШКГ, наличие признаков латерализации и зрачковую реакцию, зрачковые рефлексы.
• Многие пациенты возвращаются для ревизии шунта, и анестезиолог должен учитывать, что состояние пациента может отличаться от прежнего.
• Случаи, когда необходима срочная установка дренажа, считаются истинно неотложными, когда недопустимо промедление из-за лишних обследований.
Интраоперационные проблемы при шунтировании гидроцефалии:
• Необходима адекватная анальгезия для наложения трепанационного отверстия, и в особенности для проведения подкожного направителя шунта.
• Инфузия ремифентанила обычно не применяется, кроме случаев использования в качестве компонента тотальной внутривенной анестезии.
• Допустимо болюсное введение опиоидов короткого действия, таких как фентанил.
• В равной степени приемлемы как внутривенная, так и ингаляционная анестезия.
• Используйте местную анестезию в месте рассечения стенки живота (при ВШ/ ЛПШ) для снижения потребности в опиоидах в послеоперационном периоде.
• Сама по себе процедура относительно короткая, и при наличии опыта неосложненный случай займет менее 30 минут.
У маленьких детей:
• Применение анестезии определяется принципами анестезиологического обеспечения маленьких детей при нейрохирургических вмешательствах.
• При проведении под кожей катетер может сдавливать грудную клетку у маленьких детей, препятствуя ее нормальным движениям. Этот этап нужно максимально сократить.
Мониторинг при шунтирующих операциях на мозге:
• Процедура относительно малоинвазивна, поэтому инвазивный мониторинг обычно не требуется.
• Некоторые пациенты имеют тяжелые сопутствующие заболевания (например, субарахноидальное кровоизлияние, травма), при которых может потребоваться более инвазивный мониторинг. Даже в таких случаях анестезиолог должен взвесить риск отсрочки лечения внутричерепной гипертензии в сравнении с преимуществом инвазивного мониторига.
Послеоперационный уход после шунтирующих операциях на мозге:
• Осложнения шунтов возникают редко и этих пациентов сразу после операции можно вернуть в палату отделения нейрохирургии.
• При проблемах с восстановлением пациента рассматривают и уточняют иные причины неврологического ухудшения (например, кровотечение или судороги) или нарушения положения шунта.
• Легкая анальгезия обычно вполне достаточна, хотя некоторые пациенты испытывают значительную боль после операции, обычно при туннелизации под кожей, что может потребовать введения сильных опиоидов.
• Наружный вентрикулярный дренаж или перекрывается или чаще подсоединяется к манометру и дренажной системе. Нулевая точка устанавливается на уровне наружного слухового прохода. Давление дренажа обычно устанавливается между 5 и 15 см водного столба.
Советы анестезиологам по ведению пациентов с гидроцефалией:
• Убедитесь, что состояние пациента в раннем послеоперационном периоде как минимум не хуже дооперационного.
• Проведение шунта под кожей — сильно стимулирующая процедура. Предупредите это болюсным введением опиоида короткого действия.
• У маленьких детей во время операции может быть оголено почти все тело, поэтому все остальные части тела укрывают и согревают теплым воздухом.
• При проведении шунта возможно повреждение большей части близлежащих структур: печени, плевры и легких, сосудов и нервов шеи, задней черепной ямки. При операциях у маленьких детей предусмотрительно имейте под рукой плевральный дренаж.
• Убедитесь, что персонал, осуществляющий послеоперационный уход умеет обращаться с наружным дренажом и поддерживать давление.
• При введении через шунт возможно случайное ошибочное введение попадание препаратов с катастрофическими последствиями. При введении лекарственных средств интравентрикулярно, будьте уверены, что вводимые лекарства назначены правильно.
• Нередко у пациентов, которым установлен шунт, имеется заболевания органов брюшной полости (например, аппендицит) или беременность. В идеале они должны наблюдаться в клиниках с нейрохирургическим отделением для возможности обследования и консультации. Иногда дистальный конец шунта приходится выводить наружу.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Наружное дренирование как способ нормализации церебрального давления и восстановления циркуляции ликвора
1. Применение малоинвазивных операций в нейрохирургии
В современной нейрохирургии практикуется принцип использования щадящих методов проведения хирургических вмешательств – так называемых малоинвазивных операций. Такие операции существенно снижают травмирование организма пациента, сохраняя при этом полный эффект от их проведения.
Традиционные операции на головном мозге обычно выполняются в 3 этапа:
Применение же малоинвазивных операций позволяет уменьшить объем 1-го этапа, сократить время проведения хирургического вмешательства и снизить риск развития послеоперационных осложнений. Среди таких методик следует упомянуть шунтирующие, стереотаксические и дренирующие способы проведения операций.
2. Операции наружного вентрикулярного/люмбального дренирования
Такой вид хирургического вмешательства используют для ускоренного восстановления циркуляции ликвора при гидроцефалии в случае невозможности проведениия по тем или иным причинам шунтирования желудочков головного мозга, при субарахноидальных кровоизлияниях (гематомах), а также после некоторых видов операций.
Кроме того, такой наружное дренирование используют как самостоятельную манипуляцию при консервативном лечении для нормализации циркуляции ликвора, так и как вспомогательную, дополняющую хирургическое вмешательство. Во втором случае обычно наружное люмбальное дренирование производят перед масштабным хирургическим вмешательством, и сохраняют в течение некоторого времени после операции – как правило, это несколько суток.
3. Методика люмбального дренирования
Установка дренажа происходит в положении больного лежа на боку. Ноги согнуты в тазобедренных суставах, колени поджаты к животу, подбородок прижат к груди. Сначала проводится пункция между позвонками (в зоне L3- L5), в месте которой послойно вводится анестезия новокаином или аналогичными препаратами с учетом индивидуальной реакции пациента. С помощью специальной иглы диаметром 2,5 мм выполняется пункция субарахноидального пространства с проходом кожного покрова, подкожной жировой клетчатки, эпидуральной жировой клетчатки, твердой и паутинной мозговых оболочек. По достижении нужной области, из иглы вынимают мандрен, и ликвор начинает вытекать. Тогда в иглу вводят синтетический катетер диаметром ýже иглы (2 мм) и продвигают его в субарахноидальное пространство. Иглу затем извлекают, а катетер закрепляют на коже лейкопластырем и присоединяют к нему специальную стерильную систему сбора жидкости. С помощью изменения высоты положения ликвосборника стараются поддерживать давление на относительно стабильном уровне.
Для профилактики таких осложнений, как корешковая боль, воспаление и гипотензионный синдром, рекомендуется строгий контроль давления и объема отводимой жидкости, назначение обезболивающих препаратов и проведение антибактериальных мероприятий.
Длительный дренаж боковых желудочков по Арендту
Осложнения вснтрикулопункции
1) При рассечении твердой оболочки возможно ранение вены, переходящей с коры мозга в дупликатуру твердой оболочки, что может привести к формированию субдуральной гематомы. 2) Возникновение внутримоз-говой гематомы в результате ранения мозгового сосуда. 3) При выведении большого количества желудочковой жидкости и уменьшения объема мозга возможен обрыв корковой вепы, впадающей в синус твердой оболочки и образование субдуральной гематомы. 4) Кровоизлияние в желудочек мозга при ранении иглой сосудистого сплетения бокового желудочка. 5) Кровоизлияние в опухоль при ранении иглой сосудов опухоли. 6) Кровоизлияние в опухоль при резком снижении внутричерепного давления. 7) Нарастание отека мозга и повышенияВЧД при повторных неудачных пункциях желудочка мозга.
Используется с лечебной и диагностической целью.С лечебной целью дренаж применяется в неотложнойнейрохирургии у тяжелых больных, когда состояние больногоне позволяет произвести основную операцию:
при нарушениях ликвороциркуляции на высоте гипертензионно-гидроце-фалического криза, чтобы вывести больного из тяжелого состояния, ликвидировать угрожающие явления, сохранить зрение, а иногда и жизнь больного. Ликворноевентрикуляриое давление при блокировании ликворных путей может повышаться до 700 мм вод.ст. s
Длительный дренаж устанавливается в передний рог желудочка, что| позволяет больному лежать на спине и изменять положение в постели.
При необходимости дренаж производится и через задний рог боковогожелудочка.В условиях полной стерильности после анестезии в типичном дляпункции переднего рогаместе разрезают мягкиеткани и просверливают фрезой отверстие в кости (трефинация). Твердуюмозговуюоболочкунадсекают. В передний рог вводят хлорвиниловую канюлю диаметром 1,5-2мм с отверстием наее поверхности. В моментвведенияее просвет должен бытьзакрыт маидреном,Канюлю с мандреном вводят на обычную глубину залегания переднего рога,хотя при значительной водянкеона может быть меньшей.
Для предупреждения резких ликвородинамических колебаний при пупкнии желудочка до присоединения дренажа следует вывести частыми каплями 30^0 мл цереброспиналыюй жидкости.
Канюля присоединяется к резиновой трубкедиаметром 4-5мм и длиной до 100 см, вкоторую вставлен стеклянный тройник. К немуможноприсоединить манометрдля измерениядавления ликвора в желудочке. Резиновая трубка отводит жидкостьв стеклянную или пластмассовуюградуированную банку.
После удаления мандрена и проверки правильного расположенияканюли ее фиксируют лигатурой ккожным швам. При транспортировке больного в палату систему перекрываютналожением зажима на резиновую трубку вблизиканюли. В палатебанку устанавливают у изголовья больногона 15-20 см выше уровня расположения канюли и снимают зажим. При повышениивнутричерепного давления в банку будет поступатьликвор.
В первыесутки количество выделившегося ликвора может достигать 400-500 мл, затемснижается до 300-200мл в сутки. Быстрое выведение большого количества ликвора можетприводить к значительным и резким ликвородинамическим колебаниям, что, всвою очередь,влечет за собой обрыв корковыхвен, кровоизлияние в опухоль,особенно при локализации еев III желудочке (А.А.Артарян). Дляуменьшения скорости выведения жидкости в таких случаях банку-сборник надоподвешивать па высоту 20 см ивыше от уровня головы, а затем под контролем уровня ликворного давленияпостепенно опускать еедо 15 см.Принеобходимостисохранения дренажа больше 2-3 суток следует заменить всюсистему или провести еестерилизацию, за исключением канюли, фиксированной в желудочке.Через 5-6 днейнадо переменить длительный дренаж, прибегнув к пункции переднего рогабокового желудочка противоположной стороны или заднего рога того же желудочка.
3.8. Измерение внутричерепного давления(ВЧД)
Показания: гидроцефалия, тяжелая черепно-мозговая травма, инфаркт мозга.
ВЧД измеряют через катетер, введенный в желудочки мозга и суба-рахноидальное пространство и соединенный с электроннымдатчиком давления, расположенным рядом с больным.Исходная точка устанавливается на уровне наружного слухового прохода.Через просверленное в черепе отверстие и небольшой разрезв твердой мозговой оболочке катетер проводят сквозь вещество мозга в боковой желудочек,чтообеспечивает дренаж ликворного пространства головного мозга. Введением через катетер изотонического раствора хлориданатрия по градиенту ВЧД определяется податливость мозга.
При обструкции оттоку ликвораизмерение давления в спинномозговом субарахиоидальномпространстве не отражает состояниеВЧД. Более того, при высокомВЧД извлечение СМЖ во времяпоясничной пункции может привести к ущемлениюствола мозга, вследствиечего поясничное пространство дляпостоянного измерения ВЧД не используют.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Дренаж по арендту что это
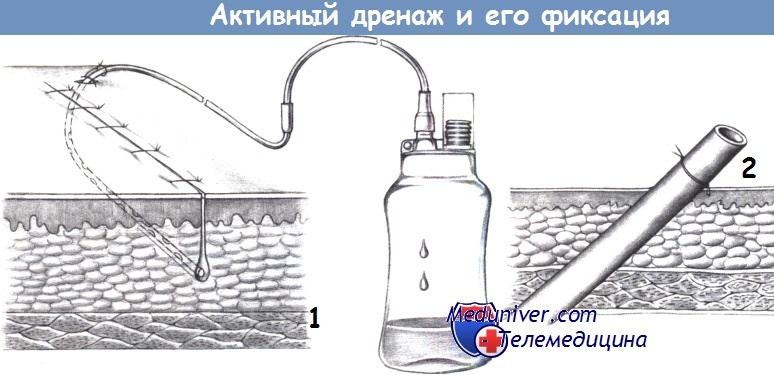
а) Активный дренаж. Активный дренаж производит постоянную аспирацию и в основном используется в подкожной клетчатке и мышечных ранах. Бутыль, присоединенная к трубке дренажа в закрытой системе, имеет аспирационный сильфон, который поддерживает отрицательное давление и расширяется, когда давление в системе выравнивается.
Пластиковый материал активного дренажа жесткий, его не следует использовать возле ранимых тканей. Активный дренаж обычно оставляется на месте в течение 48 часов.
б) Фиксация дренажа. Каждый дренаж необходимо фиксировать к коже во избежание его случайного смещения и предотвращения постоянного скольжения наружу и внутрь. Поэтому важно, чтобы фиксирующий шов не имел длинного мостика между кожей и дренажом.
в) Дренажи брюшной полости. Дренажи брюшной полости устанавливаются либо в качестве индикаторов, либо для эвакуации жидкости, позволяя получить раннее предупреждение о каком-либо осложнении (послеоперационном кровотечении, несостоятельности анастомоза, инфекционном процессе) или отводя кровь и раневое отделяемое.
Такие дренажи работают при переполнении, а некоторые их типы имеют конструкцию, поддерживающую транспорт жидкости с помощью капиллярных сил.
В наше время обычно используются очень гибкие пластические материалы, такие как силикон, латекс и полиуретан. Жесткие материалы, такие как резина, несут в себе значительный риск развития аррозии даже через относительно небольшое время.
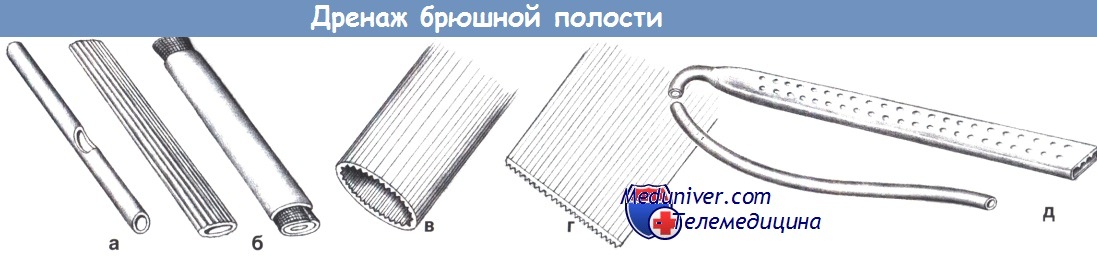
Обычные виды дренажей включают трубчатый дренаж с боковыми отверстиями (а), дренаж Пенроуза с вставленной марлевой лентой или без нее (б), дренаж easy-flow (в), листовой дренаж easy-flow (г) и дренаж Джексона-Пратта (д) и его разнообразные модификации.
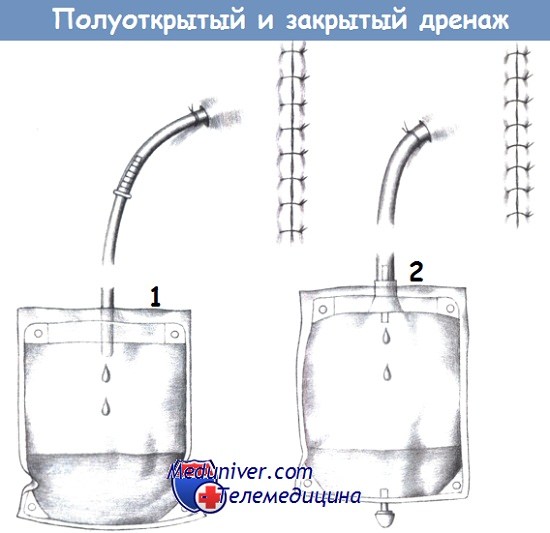
д) Закрытые дренажи. Закрытые дренажные системы устраняют какой-либо риск контаминации вследствие случайного отсоединения. Недостаток такой дренажной системы заключается в необходимости ее введения снаружи.
е) Области дренирования в брюшной полости. В положении пациента лежа на спине жидкость скапливается в наиболее глубоких местах брюшной полости (а). Это, прежде всего, карман Дугласа, оба поддиафрагмальных пространства, подпеченочное пространство, правый и левый боковой каналы. Еще одной полостью, в которой может скапливаться жидкость, является сальниковая сумка (б).
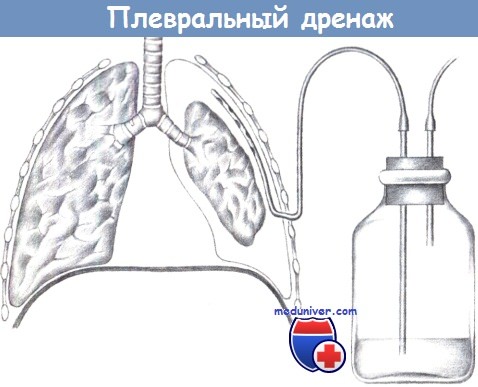
ж) Плевральный дренаж. Плевральный дренаж снабжен клапаном, позволяющим секрету, крови или воздуху выходить из плевральной полости без проникновения в нее воздуха извне. В отличие от других дренажей, стенки плеврального дренажа должны быть достаточно толстыми, чтобы не спадаться при значительной разнице давлений. Дренаж следует надежно фиксировать к грудной стенке.
Рядом с установленным плевральным дренажом всегда должен находиться зажим для срочного пережатия дренажа в случае его случайного отсоединения. Для активной эвакуации к плевральному дренажу подсоединяется аспирирующее устройство, создающее давление 15-20 см водн. столба.
Давление открытия плеврального дренажа определяется расстоянием между уровнем жидкости в дренажной бутыли и отверстием в трубке ниже уровня жидкости.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дренаж по арендту что это
а) Показания для дренирования плевральной полости:
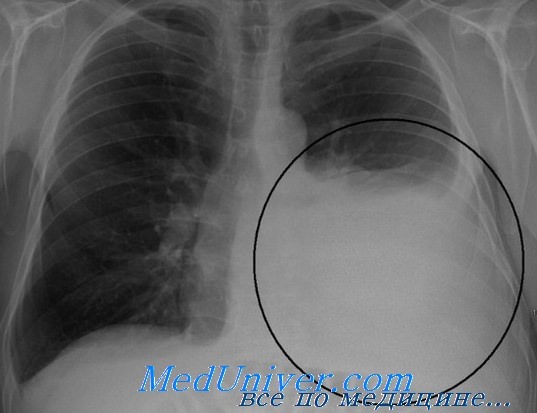
— Абсолютные показания: любой гемо-/пневмоторакс. Плевральный дренаж также рассматривается как профилактическое мероприятие у интубированных пациентов с травмой грудной клетки.
— Относительные показания: небольшой или полосовидный пневмоторакс около 1 см шириной при амбулаторном наблюдении, рецидивирующий плевральный выпот.
в) Специфические риски, информированное согласие пациента:
— Повреждение легкого
— Повреждение межреберных сосудисто-нервных пучков
— Повреждение внутрибрюшных органов
— Торакотомия
г) Обезболивание. Местное обезболивание.
д) Положение пациента. Лежа на спине, рука над головой.
е) Точки для дренирования плевральной полости:
— Экстренный: пятое межреберье по передней подмышечной линии.
— Простой пневмоторакс: второе межреберье по среднеключичной линии.
— Возможно введение дренажа под ультразвуковым наведением.
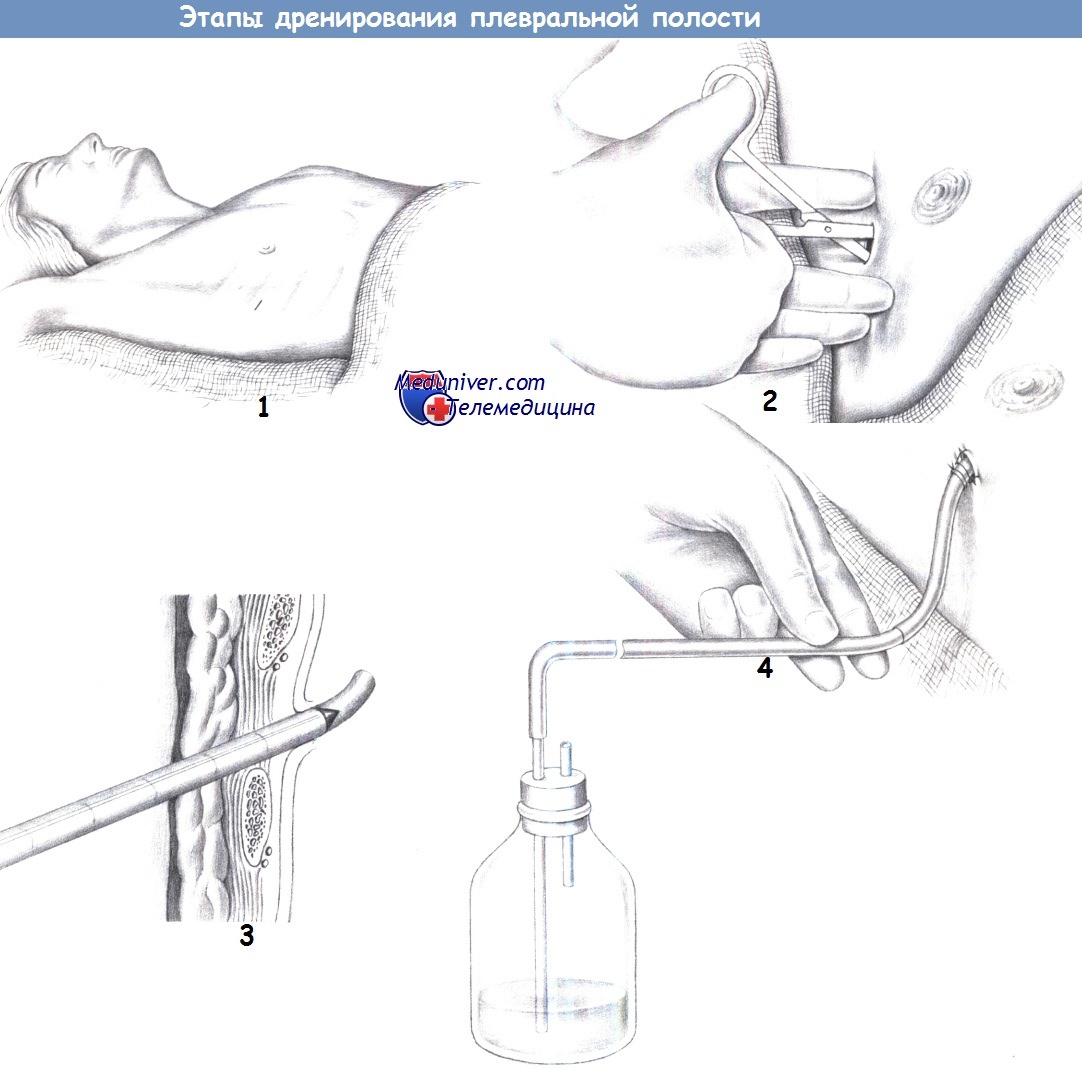
ж) Этапы дренирования плевральной полости:
— Доступ
— Вскрытие плевральной полости
— Введение дренажа
— Водяной замок
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Всегда вводите дренаж непосредственно над верхним краем ребра.
— Выполняйте введение под пальцевым контролем («миниторакотомия»).
— В случаях неадекватного расправления легкого вводите более одного дренажа и присоедините их к аспирационной системе при разряжении 15-25 см водн. ст.
— Плевральный дренаж, постоянно отводящий воздух, нельзя пережимать из-за риска ятрогенного напряженного пневмоторакса.
— После первого рецидива (не позднее) спонтанного пневмоторакса необходимо выполнение торакоскопической ревизии.
к) Послеоперационный уход после дренирования плевральной полости. Медицинский уход: удаляйте дренаж после пробного пережатия и контрольной рентгенографии.
л) Техника дренирования плевральной полости:
— Доступ
— Вскрытие плевральной полости
— Введение дренажа
— Водяной замок
3. Введение дренажа. После вскрытия плевры ножницами, через тот же пункционный канал вводится плевральный дренаж, снабженный троакаром.
По троакару, который проводится только через грудную стенку, дренаж продвигается дальше в плевральную полость, после чего троакар извлекается. При введении дренажа в дорзальном направлении его конец не должен перегибаться. Для профилактики кровотечения дренаж вводится непосредственно над ребром, не затрагивая межреберных сосудисто-нервных пучков.
Стальной троакар продвигается осторожно, чтобы предотвратить перфорацию легкого с последующим образованием свища. Выделение жидкости по дренажу указывает на его правильное положение.
Видео техники дренирования плевральной полости
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021